Дифтерия
Дифтерия – острое инфекционное заболевание, вызванное Corynebcterium diphtheria (палочка Лефлера), проявляющееся воспалением ротоглотки с образованием фибриновых плёнок в виде белого налёта и с тяжёлой сопутствующей общей интоксикацией.
Возбудитель значительно устойчив во внешней среде: при стандартных условиях (до 15 дней), стоек к действию низких температур (до 5 месяцев в осенне-зимнее время), в воде и молоке сохраняется до 3 недель. При обработке дезрастворами (хлор) и кипячении гибнет в течении минуты.
Причины дифтерии
Источником заразы является больной человек или носитель токсигенных штаммов (вид возбудителя, вызывающего заболевание), их кол-во возрастает до 40% на территориальных очагах заражения. Есть носительство не токсигенных штаммов (дифтероидов), т.е они не опасны для окружающих. Пути заражения: воздушно-капельный, контактно-бытовой (через предметы обихода), пищевой. Сезонность – осенне-зимняя, но бывает и периодичность эпидемий, а не отдельных вспышек, это происходит из-за халатного отношения к вакцинопрофилактике как со стороны медперсонала, так и со стороны населения, и объясняется это увеличением числа лиц, утративших антитоксический иммунитет, приобретаемый во время вакцинации и/или ревакцинации. Причины заражения:
• нарушение вакцинопрофилактики – это основная причина эпидемических вспышек
• нарушение со стороны иммунной системы
• относительная устойчивость возбудителя во внешней среде.
Симптомы дифтерии
Строение и свойства возбудителя всегда предопределяет динамику течения заболевания, осложнения и исход, также на основе этих знаний создают вакцины и назначают лечение. Также и в случае с дифтерией – у неё порядком 12 патогенных (вызывающих симптомы) факторов, за счёт которых она является чрезвычайно опасным инфекционным заболеванием в плане частых осложнений и высокой смертности.
Основные симптомы дифтерии будут определяться этапно (внедрение, размножение, распространение возбудителя):
От момента заражения, до первых клинических проявлений проходит от 2-10 дней (инкубационный период) – по истечению этого срока резко появляютс симптомы(стёртая форма бывает редко). В дни инкубационного периода происходит проникновение и размножение возбудителя в месте входных ворот (ротоглотка, дыхательные пути, глаза, половые органы и микроповреждения кожи), чаще это ротоглотка. В этот период бактерия дифтерии, попадая на клетки эпителия слизистого слоя, начинает вызывать разобщение клеток тканей между собой и, блокируя SIgA (секреторный иммуноглобулин А) путём подавления синтеза их белковых фракций – т.е идёт повреждение линии первой защиты. Параллельно начинает действовать экзотоксин (а именно некротоксин) – он умертвляет ткани, вызывая отёк тканей с выпотом экссудата (межклеточной жидкости), этот экссудат начинает превращаться в фибрин под действием некротических веществ от погибших эпителиоцитов, фибрин пластом ложится на ткани, причём, отделить его от тканей практически невозможно, т.к выпотевание экссудата идёт с глублежащих слоёв и преобразование его в фибрин происходит также. Внешне это проявляется, как нарастание желтоватого налета на слизистых.
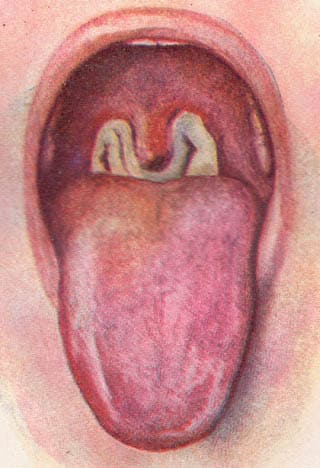
Фибриновый налёт при дифтерии
До появления бело-жёлтого фибринового налёта (плёнок) на миндалинах, других симптомов нетнет, но после – острое начало, сопровождающееся катаральными проявлениями (повышение температуры до 38-39, недомогание, умеренные боли в горле при глотании, умеренное увеличение подчелюстных лимфоузлов, отёк миндалин).
Образование этой плёнки является «визитной карточкой» дифтерии, но опасность состоит в том, что такая же фибриновая плёнка может вызывать поражение трахеи с нижележащими бронхами, вызывая аспирацию (закупорку дыхательных путей) и летальность в этом случае очень высока, т.к плёнка с трахеи и бронхов часто отходит легче из-за особенностей строения эпителия. Симптомы в этом случае нарастают стремительнее, к концу 4 суток может наступить смерть, если не предпринять реанимационных мероприятий, и на первый план выходит последовательно сменяющийся характер кашля: осиплость голоса с последующим его исчезновением - грубый кашель - лающий кашель - беззвучный, с присоединением шумного дыхания.
По мере распространения возбудителя, не зависимо от формы заболевания (поражение миндалин, трахеи с бронхами или сочетанных поражений), происходит распространение возбудителя и его токсинов по крови, поражая органы мишени (миокард, почки, периферические нервы, клетки коркового и мозгового вещества надпочечников) – вызывая соответствующие симптомы и осложнения со стороны этих органов.
Диагностика дифтерии
Диагноз «Дифтерия» прежде всего клинический, т.е зачастую достаточно осмотра ротоглотки. Дополнительные лабораторные методы необходимы при атипичном течении и для определения штаммов, при вопросе о снятии диагноза.
Лабораторные методы:
• Бактериологический (взятие мазка с ротоглотки на границе здоровой ткани и фибриновых плёнок) – этот метод эффективен в течении 2-4 часов от момента взятия материала и с помощью него выделяют возбудителя и определяют его токсические свойства. После этого анализа так и пишут, есть возбудитель или нет.
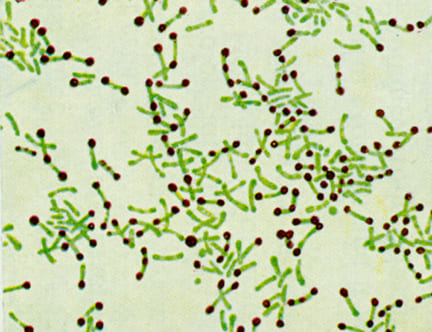
Возбудитеи дифтерии под микроскопом
• Серологический – для определения IgG и M, которые указывают на напряжённость иммунитета, определение антитоксических антител и антибактериальных антител (с помощью РНГА). Для более точного определения противодифтерийного иммунитете, лучше использовать ИФА, т.к он указывает больше на чувствительность/напряжённость иммунитета, как для поствакцинального, так и для естественного. Также для дифференциации между ними – определяют, естественный это иммунитет, или поствакцинальный. Определение IgG и M будет говорить об остроте процесса: G- недавно перенесённое заболевание, M- остропротекающее.
• Генетический метод – ПЦР, для определения ДНК возбудителя.
Также необходима и диагностика осложнений:
• При подозрении кардита: ЭКГ, фонокардиография, УЗИ сердца; Исследование активности лактатдегодрогиназы, креатинфосфокиназы, аспартатаминотрансферазы.
• При подозрении нефроза: ОАМ, ОАК , биохимическое исследование крови (определение креатинина и мочевины), УЗИ почек.
Лечение дифтерии
1. Антитоксическая противодифтерийная сыворотка. Чем раньше её
назначают, тем меньше осложнений. Особенно она эффективна в первые 4 дня
от начала симптомов или ещё лучше при подозрении на заражение после
контакта с больным дифтерией.
2. Антибиотики из группы макролидов,
аминопеницеллинов, цефалоспоринов 3 поколения. Курс лечения антибиотиков
в течении 2-3 недель
3. Местное лечение: интерфероновая мазь
(иммуномодулятор), хемотрипсиновая мазь, неовинтин. Эти препараты
применяют до исчезновения фибринового налёта.
4. Антигистаминные средства (кетотифен, цитиризин)
5. Симптоматическое лечение (в зависимости от того, какой поражён орган или система)
6. Жаропонижающие
7. Поливитамины
8. Мембранопротективные антиоксиданты (стабилизаторы мембран, защищающие их от свободнорадикального окисления)
9. Дезинтоксикационная терапия путёмв ведения жидкостных сред (реополиглюкин)
10.
Гемосорбция, плазмоферез, ГКС (глюкокортикостероиды – гормональная
терапия). Пункты 8-10 применяются в стационарах, реанимациях или палатах
интенсивной терапии.
Режим питания и реабилитация при дифтерии
Строгий постельный режим в течении 3 недель, после этого необходимо встать на учёт к кардиологу для выявления поздних осложнений. Щадящий режим питания, со снижением применения гипераллергенных продуктов.
Осложнения дифтерии
Миокардит, токсический нефроз, парез мягкого нёба, генерализованные полиневропатии, инфекционно-токсический шок, отёк головного мозга, пневмонии.
Профилактика дифтерии
Неспецифическая профилактика предусматривает госпитализацию больных и носителей дифтерийной палочки. Выздоровевших перед допуском в коллектив обследуют однократно. В очаге за контактными больными устанавливают меднаблюдение в течении 7-10 дней с ежедневным клиническим осмотром однократным бактериологическим обследованием. Их иммунизация проводится по эпидемическим показаниям и после определения напряжённости иммунитета (с помощью серологического метода, представленного выше).
Специфическая профилактика:
• Применение АКДС-вакцины с 3 месячного возраста троекратно, с интервалом в 1,5 месяца. А потом через год или 1,5 проводят ревакцинацию. При вакцинации и ревакцинации соблюдают противопоказания: если есть противопоказания к применение АКДС (перенесен коклюш, при первичной вакцинации – если она по каким-либо причинам проходит в возрасте 4-6 лет) – тогда применяют АДС-анатоксин.
• АДС-М применяют для плановой возрастной ревакцинации (в 6 лет, 17 лет, и каждые 10 лет для взрослых), для первичной вакцинации непривитых старше 6 лет (делают 2 прививки с интервалом 45 дней, потом ревакцинацю через 9 месяцев и через 5 лет; потом каждые 10 лет). АДС-М применяют для детей с сильными температурными реакциями на АДС и АКДС.
Консультация врача по дифтерии
Вопрос: «Можно ли лечиться самостоятельно?»
Ответ: нет,
иначе это может вызвать эпидемию и осложнения со стороны
органов-мишеней. К врачу обращаться обязательно, так как похожие налёты
могут быть и при других возбудителях, но для их дифференцировки
необходим клинический опыт.
Вопрос: «Какие противопоказания к вакцинации и ревакцинации?»
Ответ:
при лёгких проявлениях ОРВИ вакцинацию можно проводить после
нормализации температуры; при среднетяжёлой и тяжелой форме – через 2
недели после выздоровления. Также нельзя прививать в период обострения
хронических заболеваний, необходимо дождаться ремиссии.

